|
近日,麻省总医院的Baggett在The New England Journal of Medicine上报道了一例病例。患者为59岁男性,既往体健,急性起病,主要症状为高热,意识模糊,血小板减少,皮疹,肾衰。 病情介绍 1. 患者入院前三天出现呕吐,大汗,易感疲劳。第二天发热。入院当天晚上,患者被发现时不能说话,不能站立,对疼痛刺激有反应。 2. 患者血压、心率、呼吸正常,鼻导管2L/min给氧后血氧饱和度94%。瞳孔直径3mm,无对光反射。皮肤温热。心电图示窦性心动过速,132次/分。吸入纳洛酮后症状无改善。随即转院。 3. 复测体温40.1℃,血压103/71mmHg,心率130次/分,呼吸36次/分。患者神志淡漠,意识模糊。格拉斯昏迷评分为14分。患者语速减慢,但能听从指令。 4. 辅助检查:毒性物质筛查阴性。红细胞压积和白细胞计数正常,血小板减少,核右移,血电解质、氯化物和血糖正常。肝肾功能异常。大便隐血阳性。胸片,脑、腹部、盆腔CT未见明显异常。但均未见化验报告。 5. 初步诊断:脑膜炎。 6. 治疗:予静脉万古霉素、头孢曲松、阿昔洛韦、安定、补液治疗,扑热息痛直肠给药。共导出40ml琥珀色浑浊尿液。后转入麻省总医院。 [url=]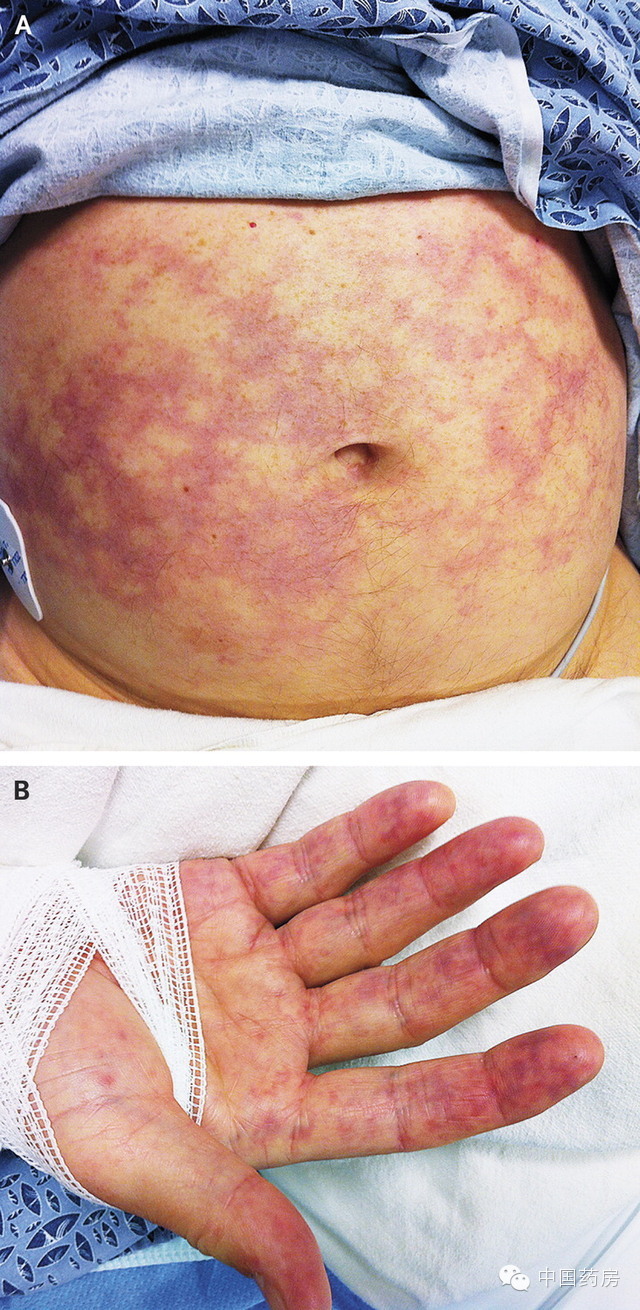 [/url] [/url]
患者手臂、腿、胸腹部有紫色花斑。双手呈紫癜样皮疹。 7. 初步诊断为脑膜炎后,患者已经出现近事遗忘。全身肌肉疼痛,颈项强直,吞咽疼痛,无头痛、皮疹。患者既往有痛风,但无特殊用药史及过敏史。偶尔喝酒,不吸烟,无吸毒史。患者长期居于美国西南部。入院前十天曾于内华达州打猎,一个月前曾经去过爱尔兰。近期无拔牙史,否认特殊蚊虫叮咬。 8. 体格检查:体温、血压、心率、呼吸正常,2L/min给氧后血氧饱和度94%。患者嗜睡,大汗,面色潮红,不能端坐。第一、第二心音正常。肠鸣音正常。腹部柔软。皮肤呈花斑样。手脚寒冷,肌肉广泛压痛。 9. 神经系统检查:患者定向能力正常,有近事遗忘,只能完成步骤单一的命令。语言表达流利,无语言错乱。踝关节未引出深反射。其余正常。 10. 辅助检查:血常规示:WBC 6,000/mm3,N% 81%,PLT 3,2000/mm3,Hb 12.5g/dl。电解质基本正常。尿素氮 53mg/dl(8-25mg/dl)、肌酐3.40mg/dl(0.60-1.50mg/dl)。肾小球滤过率19 ml/min/1.73 m2(>60 ml/min/1.73 m2)。胆红素升高,以直接胆红素为主。ALT 72U/L、AST 128U/L、乳酸脱氢酶升高。肌酸激酶、肌钙蛋白明显升高。 11. 血气分析示pH7.35,PCO2 28mmHg,BE -9.2mmol/l。外周血涂片未见异常。尿常规:胆红素+、尿蛋白2+、隐血3+。尿沉渣见少量白细胞及红细胞,可见颗粒管型。HIV及伯氏疏螺旋体抗体阴性。 12. 治疗:静脉滴注强力霉素、头孢曲松、万古霉素,同时输血小板。 鉴别诊断 该病例中主要症状和特点如下: 1. 高热、低血压、心动过速及呼吸急促提示感染可能。 2. 双手及腹部皮疹提示中小血管病变。 3. 与严重感染或炎症反应时血小板增多相反,该病例血小板反而严重减少。 4. 全身肌肉压痛伴乏力,尿检隐血3+,而镜检示3-5RBC/HP。提示肌炎可能。 5. 血心肌损伤指标上升,提示心肌损害,而该病例中无心肌缺血的危险因素,临床上更倾向感染性心肌炎。 6. 患者精神状态改变,应考虑脑膜炎或脑炎可能。 7. 患儿发病10天前曾出行打猎,可能有蜱虫接触史。 故主要与以下疾病相鉴别: 1. 血栓性血小板减少性紫癜(TTP):TTP以血小板减少伴血栓形成及溶血性贫血,可造成多系统损害,若诊治不当,死亡率高,临床上需警惕。而该病人虽有血小板减少、贫血、神志改变、肾损害及发热,但贫血较轻,并且非溶血性贫血。故不考虑。 2. 蜱媒病:结合患者现有症状及可能的蜱虫接触史。该病人最可能为落基山斑疹热。然而该病人并无头痛表现,而落基山斑疹热则常伴头痛,并且从发病时间考虑,病人应在内华达接触感染,而内华达州并非此病流行地区,且在2010年并未有该病例报道。故虽无法排除此疾病,但尚需考虑其他疾病可能。 3. 其他小血管病变性疾病:DIC、重症抗磷脂抗体综合征、血管栓塞、原发血管炎、感染性血管病变等。 4. 感染性心内膜炎(IE):IE可引起多系统损害伴皮疹,临床症状上常与TTP、落基山斑疹热、原发性血管炎、脑膜炎等相鉴别。器质性心脏病为常见诱因,该病人并未有相关病史。且该病人无明确的感染史。患者粪检结果示牛链球菌感染。虽听诊无杂音,尚需考虑心动过速的干扰。 血小板减少、肌痛、心肌酶升高在IE中常见,心肌炎表现则可能为细菌侵入心肌层或细菌栓塞引起缺血性心梗。头痛则可能细菌栓塞引起脑血管栓塞或仅为严重感染的全身不适,患者手部皮疹及手指部皮疹可能为janeway损害及Osler结节,虽两者发病机制不同,但该病人考虑可能同时合并两者,结合病人发热症状,此时患者已满足Duke诊断标准中三条次要标准。 进行病例讨论时,作者及其他专家皆倾向于落基山斑疹热的诊断。但此时一家医院的血培养阳性报告已出,患者已满足Duke诊断标准中一条主要标准。 病理讨论 Stone博士:腹部皮肤活检报告示非特异性淋巴浸润,无脓肿及栓子存在。血培养示金黄色葡萄球菌阳性。 Schwartzenberg博士:经胸壁超声心动图如下。左、右心室结构正常,左心室射血分数为61%。心脏大小正常。肺动脉收缩压45mmHg。除主动脉瓣其余瓣膜未见赘生物。主动脉根部未见脓肿及扩大。综合病人病情,予以主动脉瓣置换。视频1和2为经食管超声心动图,结果与之前的检查结果一致。 患者术中主动脉瓣瓣尖清除后,主动脉壁见一脓腔。施行主动脉生物膜置换及冠状动脉再植术。 [url=]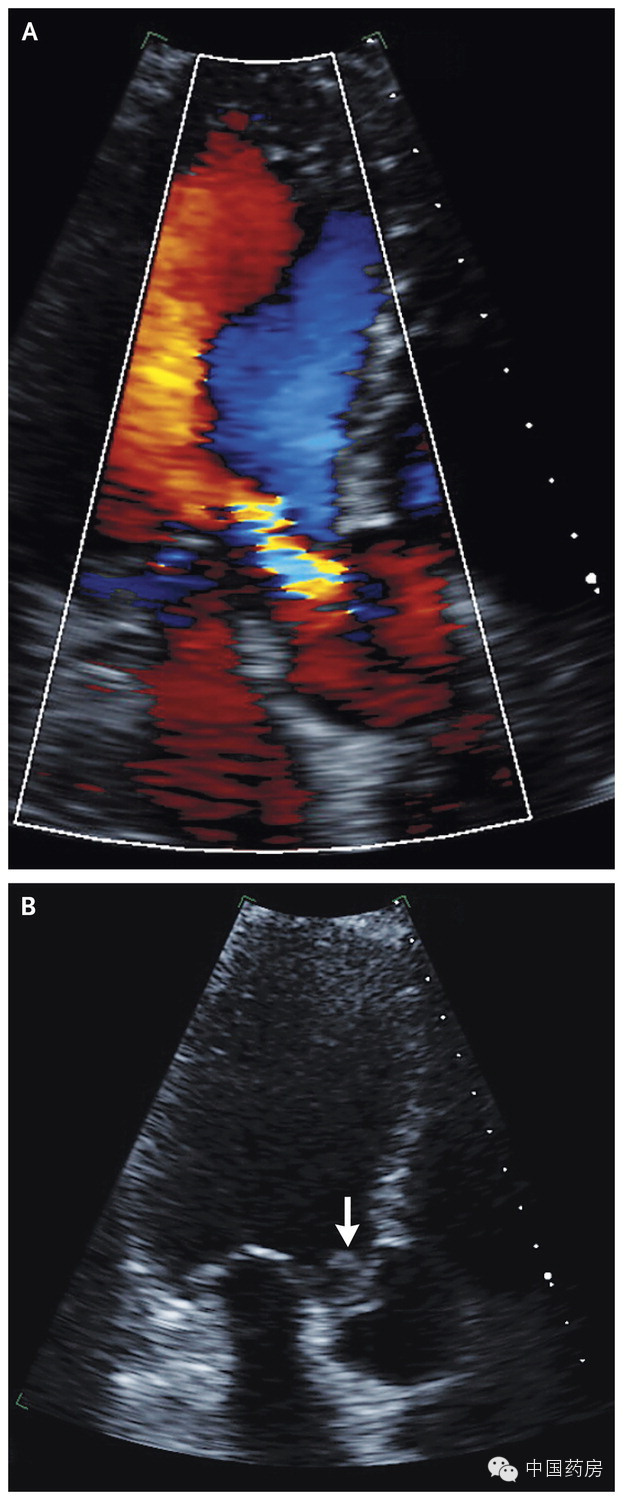 [/url] [/url]
图A示中重度主动脉返流伴降主动脉返流;轻度二尖瓣返流;轻中度三尖瓣返流。图B示主动脉瓣心室侧可见1.8cm*1.1cm赘生物。
Stone博士:主动脉瓣瓣尖活检示急性感染性心内膜炎,血栓性赘生物,广泛性中性粒细胞浸润。主动脉瓣根部活检示伴有坏死的感染性主动脉炎,化脓性炎症,大量的革兰阳性球菌。活检未发现慢性感染征象。主动脉瓣及根部脓肿培养示金黄色葡萄球菌阳性。 [url=]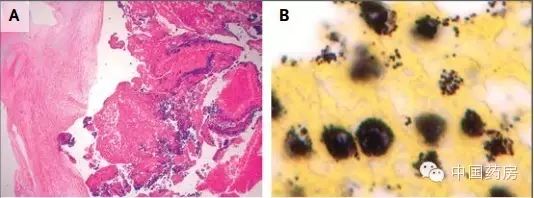 [/url] [/url]
图A 低倍镜视野下左侧为主动脉瓣瓣尖右侧为赘生物。图B 高倍镜视野主动脉瓣赘生物示大量革兰阳性球菌。 [url=]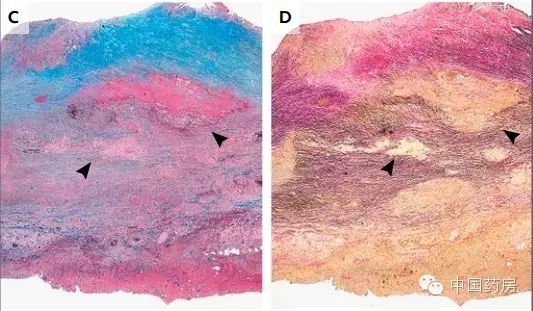 [/url][url=] [/url][url=] [/url] [/url]
图C、D、E分别为低倍镜下主动脉根部三色法、弹性纤维染色、革兰染色,示临近主动脉瓣环处(图片上方)感染性主动脉炎,动脉壁及外膜(图片下方)均可见主动脉瓣结构破坏(箭头所示),菌巢(箭号所示)。 [url=]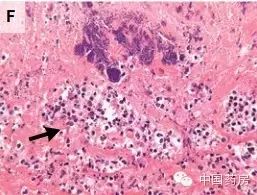  [/url] [/url]
图F为高倍镜视野下主动脉壁可见脓性炎症坏死(箭号所示);图G示革兰阳性球菌。 诊断 病理诊断 :金黄色葡萄球菌感染性心内膜炎伴感染性主动脉炎。 临床诊断:感染性心内膜炎。 作者诊断:感染性心内膜炎,不能排除落基山斑疹热可能。 治疗 患者术后应用萘夫西林钠、庆大霉素抗菌治疗。后患者肾衰持续发展,停用庆大霉素,加用利福平。患者的肾衰无改善,最终进行了透析。患者曾出现过心脏压塞,行紧急心包开窗术,心包积液培养阴性。 患者抗生素应用2-3周后,肾衰仍持续发展,出现全身药物疹及嗜酸粒细胞增多症。停用萘夫西林钠及庆大霉素,改用万古霉素。症状无改善。遂行肾活检。示急性间质性肾炎。鉴于此前使用的抗生素都有肾毒性,改用达托霉素。同时使用糖皮质激素治疗,患者肾功能改善。 患者出院后继续静脉用达托霉素至6周。后口服强力霉素。 作者指出,该病例并没有找到患者感染金黄色葡萄球菌的原因,但鉴于50%的病例都找不到诱因,所以并不奇怪。 来源:丁香园
|